Donne con esiti avversi di gravidanza e menopausa precoce necessitano di un adeguato inquadramento clinico per una corretta valutazione del rischio cardiovascolare
L’importanza di non sottovalutare due momenti fisiologici nella vita di una donna
Gravidanza e menopausa come punto di snodo nella stratificazione del rischio cardiovascolare
La gravidanza e la menopausa rappresentano fasi fisiologiche nella vita di una donna, tuttavia nel 10- 20% dei casi possono presentarsi complicanze durante la gravidanza (esiti avversi di gravidanza) che espongono la donna da un maggior rischio di malattie cardiovascolari (CVD), mentre la menopausa rappresenta di per sé un fattore di rischio cardiovascolare.
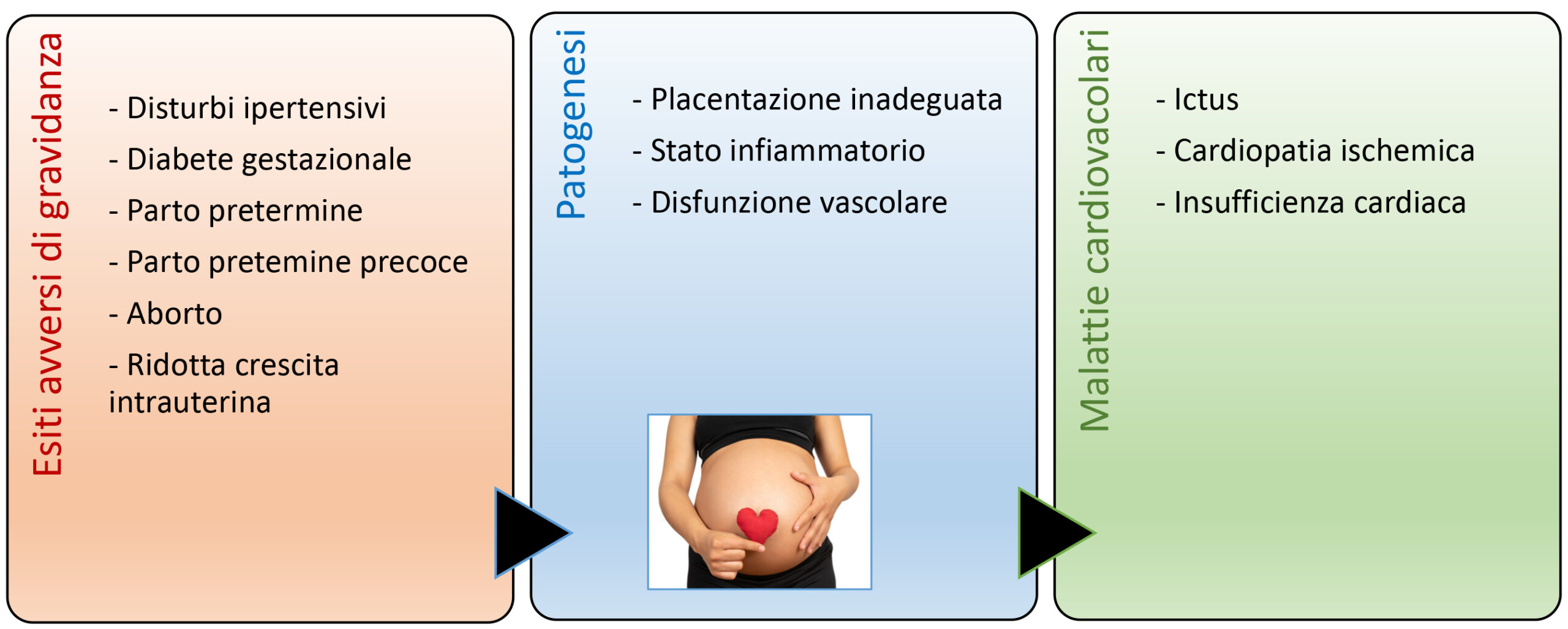
Eventi avversi di gravidanza
Gli esiti avversi di gravidanza (APO) sono considerati i disturbi ipertensivi (ipertensione insorta durante la gravidanza, pre-eclampsia, ipertensione cronica), diabete gestazionale, parto pretermine (prima della 37^ settimana), parto pretermine precoce (prima della 34^ settimana), aborto, ridotta crescita intrauterina. Sebbene siano diagnosi distinte, le APO condividono caratteristiche chiave che suggeriscono una patogenesi comune, tra cui placentazione inadeguata, stato infiammatorio e disfunzione vascolare materna. Oltre ai rischi immediati delle APO per la madre e il bambino, le donne che hanno avuto un’APO presentano un rischio più elevato di malattie cardiovascolari (CVD) in età avanzata, tra cui malattie coronariche, ictus e insufficienza cardiaca, probabilmente a causa dell’interazione tra i fattori di rischio cardiovascolare materni preesistenti, i cambiamenti molecolari e cardiovascolari specifici della gravidanza ed uno stile di vita sedentario. In alcune donne, le alterazioni cardiovascolari strutturali e funzionali, così come uno stato antiangiogenico, coagulopatico e infiammatorio persistente, non si risolvono completamente dopo il parto. Le APO e le CVD condividono genetica, fisiopatologia e fattori di rischio simili, tra cui obesità, diabete e malattie renali. Le donne che hanno avuto un’APO presentano un carico di fattori di rischio CVD più elevato rispetto alle donne che non hanno avuto un’APO, tra cui pressione arteriosa, lipidi e BMI più elevati diversi anni dopo il parto. Una storia di APO può anche essere associata a sindrome metabolica post partum. I fattori comportamentali (come la dieta e l’esercizio fisico) probabilmente modificano la progressione da APO a CVD, così come modificano il rischio CVD al di fuori del contesto di un APO.
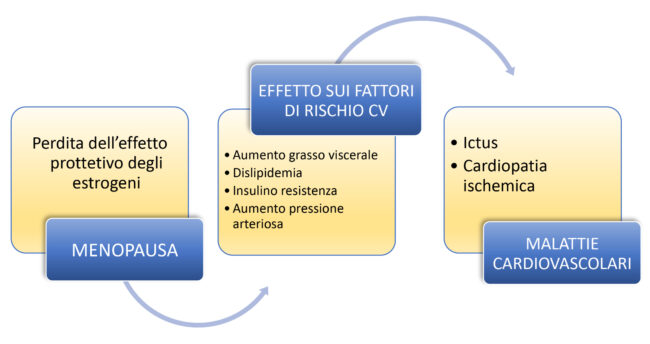
Menopausa
La menopausa è caratterizzata dall’ esaurimento della funzione ovarica che determina la diminuzione, e la definitiva interruzione della produzione degli ormoni sessuali, facendo venir meno l’effetto protettivo degli estrogeni endogeni. Le donne sviluppano CVD più tardivamente rispetto agli uomini, principalmente dopo la menopausa proprio per la protezione esercitata dagli steroidi sessuali. L’effetto della privazione ormonale sul rischio cardiovascolare è ancora più evidente nella menopausa precoce, nella quale l’incidenza di CVD è più elevata e più precoce rispetto alla menopausa fisiologica. Si stima un incremento dell’80% di rischio di cardiopatia ischemica in donne con menopausa <40 anni rispetto a donne con menopausa tra 49 e 55 anni. Inoltre, nelle donne soggette a menopausa chirurgica mediante ovariectomia bilaterale sono stati descritti effetti sul metabolismo glicidico e lipidico ed un aumento del rischio di sindrome metabolica e di aterosclerosi preclinica con un rischio di CVD più che raddoppiato rispetto alle donne in premenopausa. L’ubiquità dei recettori degli estrogeni nell’organismo e il loro coinvolgimento nell’omeostasi di diversi tessuti e organi (sistema nervoso centrale, endotelio, osso, fegato) è tale per cui la carenza ormonale della menopausa induce un riassetto a livello cellulare e d’organo, con conseguenti ripercussioni sistemiche. L’entità del cambiamento, la sensibilità e recettività degli organi coinvolti, condiziona l’intensità e la diversificazione dei sintomi climaterici all’insorgere della menopausa. La prova più convincente del legame fra la menopausa e il rischio CV è rappresentata dai cambiamenti del profilo lipidico in senso proaterogenico, determinato da un aumento dei livelli circolanti di colesterolo totale, del colesterolo LDL e dei trigliceridi a fronte di una stabilizzazione/diminuzione del colesterolo HDL. Contemporaneamente, si assiste ad un progressivo aumento di peso con ridistribuzione del grasso corporeo di tipo androide e un aumento del grasso. Il cambiamento nel rapporto fra testosterone ed estradiolo, è stato associato ad un aumento del rischio di sindrome metabolica suggerendo che l’interazione di testosterone ed estradiolo, piuttosto che i livelli assoluti di entrambi, possono essere alla base del rischio di sindrome metabolica osservato durante la menopausa. A livello vascolare, l’estradiolo induce la sintesi di ossido nitrico (NO) attraverso la NO-sintasi e la sua liberazione a livello endoteliale; nella cellula muscolare vascolare modifica la risposta allo ione calcio, favorendo la vasodilatazione. A livello ormonale l’estradiolo regola la pressione arteriosa attraverso la modulazione dei livelli di renina e dei peptidi natriuretici cardiaci. Già nel periodo premenopausale le donne predisposte cominciano a manifestare un aumento dei valori pressori fino alla malattia ipertensiva. Altre componenti legate alla menopausa si sommano agli effetti diretti e mediati della carenza estrogenica, come la sintomatologia vasomotoria, la cui severità si associa a più elevati valori pressori, alla diminuzione della risposta vascolare, alla dilatazione endotelio mediata e a un aumentato rischio di sviluppare eventi coronarici. I sintomi vasomotori correlano positivamente con l’insulino resistenza e il diabete tipo 2 e rappresentano un vero e proprio fattore di rischio nelle pazienti ipertese e, in generale, un fattore di rischio per coronaropatia rendendo pertanto necessario il loro trattamento. A questi fattori di rischio metabolico-ormonali sistemici si aggiunge, in alcune donne, la componente ambientale e psichica (ansia e depressione), che talvolta si accompagna alla menopausa (soprattutto nel periodo peri-menopausale, durante il quale le donne sono più a rischio) e che risulta essere un ulteriore fattore di rischio cardiovascolare. Interventi rivolti a semplici modificazioni degli stili di vita e idonee strategie di prevenzione in epoche adeguate, potrebbero consentire alle donne di mantenere nel tempo l’attuale guadagno di anni di vita in buone condizioni di salute.