Introduzione di Gian Luigi Nicolosi
Anche in Cardiologia l’Intelligenza aumentata o artificiale (AI o IA) può
rappresentare una infrastruttura informatica capace di agevolare e
supportare le decisioni cliniche ed espletare al meglio, più rapidamente
e con maggiore precisione, azioni e processi medici già consolidati, ma anche scoprire e generare nuovi percorsi ideativi e operativi, e nuovi
obiettivi, ancora neppure immaginati.
Quale futuro per l’Intelligenza Artificiale?
Apriamo un dibattito…
È necessario sviluppare contestualmente modalità nuove di controllo dei processi di AI, attraverso la verifica della plausibilità e compatibilità fisiopatologica e dell’etica dei risultati. Andranno definiti i limiti di una certificazione
nella applicazione della AI, collegata alle responsabilità istituzionali, individuali e collettive. Non dobbiamo temere l’implementazione dell’AI in rete diffusa e condivisa, fino alla più estrema periferia organizzativa e istituzionale
della Cardiologia: i controlli istituzionali e sociali possono fornire garanzie contro possibili rischi.
Per inviare il vostro contributo al forum, inviate un’email a cardiologianegliospedali@anmco.it
Intelligenza artificiale: un obiettivo necessario, ma complesso da implementare nella pratica clinica
Partecipo all’interessante dibattito avviato da Gigi Nicolosi sull’intelligenza artificiale (AI) come Cardiologo clinico, con una piccola competenza su registri e Data WareHouse (DWH) maturata negli anni, frutto di studio, passione e collaborazione multidisciplinare con statistici, programmatori e data manager con cui da anni condivido l’attività di ricerca osservazionale di “real-world evidence”. Parto da una frase di Obermeyer e Lee (1) che rappresenta un concetto molto chiaro e fondamentale, base di tutti i ragionamenti successivi: “la complessità della medicina ormai supera le capacità della mente umana”. In sostanza non c’è alternativa a cercare il supporto di tecniche innovative (es. tecniche di AI), capaci di gestire molto velocemente enormi quantità di dati da numerose fonti diverse, per migliorare le nostre performance cliniche. Il problema è come mettere in pratica questo ambizioso progetto (2). Nel nostro gruppo di ricerca abbiamo cominciato da qualche tempo ad interessarci attivamente alle tecniche di AI, partendo per semplicità dalla previsione di sviluppo di fibrillazione atriale nel nostro archivio digitale di 600.000 ECG, integrato con le informazioni cliniche. Teniamo solo presente che nell’epoca dei big data, anche una regione piccola come il Friuli Venezia Giulia ha tanti miliardi (non è un modo di dire) di dati sanitari potenzialmente (non facilmente) analizzabili, e non possiamo certo immaginare di analizzarli solo con le tecniche classiche di raccolta ed analisi.
Perchè l’intelligenza artificiale “dovrà” (prima o poi) entrare nei nostri processi decisionali?
A) L’AI in un (speriamo) prossimo futuro ci aiuterà ad acquisire, analizzare, interpretare, sintetizzare enormi quantità di dati, da innumerevoli fonti (fascicolo sanitario elettronico, varie tecniche di imaging, laboratorio, “omics”, cartella clinica, …). Le tecniche classiche di raccolta ed analisi dei dati non solo non sono in grado di gestire che una quantità infinitesimale di questi dati, ma per lo più non sono nemmeno in grado di riconoscerli (se pensiamo che la maggior parte delle fonti potenzialmente analizzabili derivano da dati non strutturati, ad es. i testi delle nostre cartelle cliniche, dei nostri referti, dei dati del monitoraggio remoto, dei vari sensori, delle immagini, delle omics, ecc…). Deve essere sottolineato che comunque anche nell’utilizzo delle tecniche di AI deve essere fatto uno sforzo per cercare di mantenere alcuni elementi dell’approccio più classico dell’epidemiologia, che sono l’identificazione della popolazione target, un buon disegno dello studio e se capita anche qualche ipotesi di causalità da sottoporre a verifica (nel caso “supervised”).
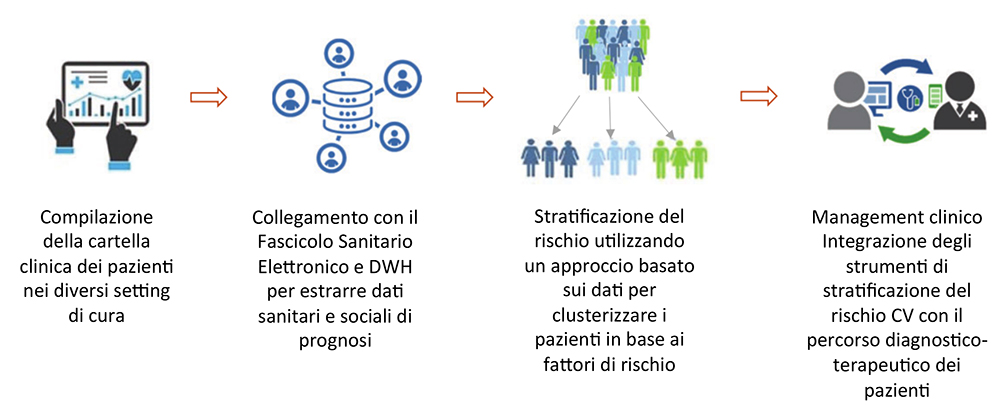
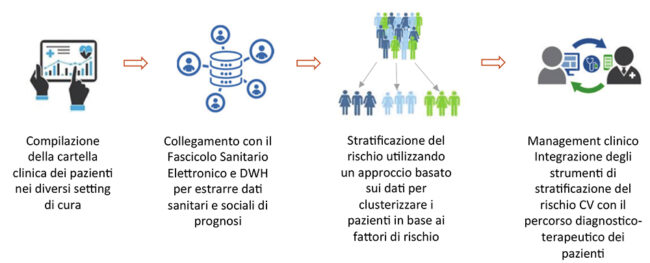
B) Per decidere un intervento, un farmaco, un programma spesso usiamo “score” semplici, banali ed imprecisi, composti da una manciata di variabili, assumendo una relazione di dipendenza lineare con il nostro obiettivo e l’assenza di interazione interna tra le variabili stesse. Il risultato netto è purtroppo una probabilità di rischio “media”, che potremmo anche definire “collettiva”, molto imprecisa e lontana anni luce da quella che chiamiamo “medicina di precisione”. Inoltre i nostri strumenti e le nostre capacità per predire lo sviluppo di una FA, per intuire che quel paziente ha una 97 Forum sulla Intelligenza Artificiale disfunzione sistolica del VS dall’ECG, o che ha una iperkaliemia, o una malattia infiltrativa del miocardio, o che il paziente va avviato a quel tipo di follow-up, in certi tempi, e così via, si basano su una variabile cultura, esperienza e confronto tra pari. Al contrario sarebbe di grande aiuto poter calcolare uno score o clusterizzare i pazienti in modo più preciso e personalizzato, o definire la probabilità di un evento (3) (Figura 1), o migliorare il processo gestionale o la risposta ad un intervento o ad un farmaco, analizzando centinaia o migliaia di variabili, non solo sanitarie, e tenendo conto della possibile e molto probabile non linearità delle correlazioni tra l’outcome e le variabili. C) Una volta che abbiamo stratificato il paziente una delle maggiori opportunità sarebbe trasformare la tradizionale “medicina di attesa” in “medicina di iniziativa”. Un modello assistenziale di gestione delle malattie croniche che va incontro al paziente prima che le patologie insorgano o si aggravino, garantendo quindi al paziente interventi adeguati e differenziati in rapporto al livello di rischio. Una mission di cura che deve per obbligo e necessità trovare anche un modo di superare tutte le evidenti limitazioni che la normativa sulla privacy ci mette quotidianamente davanti nel nostro lavoro di medico, prima che di ricercatore. Detto che raggiungere questi obiettivi rivoluzionerebbe il nostro modo di lavorare, siamo coscienti che il processo di piena incorporazione (una sorta di “BRING-UP”) dell’intelligenza artificiale nel mondo cardiologico è ancora lungo e pieno di difficoltà.
Perchè l’intelligenza artificiale “fa così fatica” ad entrare nei nostri processi decisionali?
A) Spesso o praticamente sempre gli algoritmi di AI sono “invisibili” agli utilizzatori. Sono invisibili sia perché alle volte non si sa che ci sono, sia anche quando si sa che ci sono, non si sa cosa pensano. Questa mancanza di punti fissi, fa sì che il Cardiologo, che generalmente non è una figura attivamente coinvolta nella loro costruzione, percepisca le AI come “estranee”, non proprie, inducendo un senso di totale repulsione nel peggiore dei casi o, nei migliori dei casi, di preoccupatissima attenzione. Non c’è da stupirsi. Il mondo delle AI è fatto di macchine, numeri e freddi calcoli lontanissimi da quella realtà invece molto più familiare al medico, quella dell’uomo, spesso incerta, complessa e alle volte anche piacevolmente complicata.
B) Uno tra gli aspetti che più allontanano un medico da questo mondo è il fatto che le AI non ci dichiarano il loro ragionamento: sono, come si dice, delle scatole nere, “black-box”. Vediamo entrare dei dati dentro una scatola e dopo poco esce un risultato, così, senza alcuna spiegazione. È un fatto inconcepibile per un Cardiologo che invece è inevitabilmente legato ad un approccio “fisiopatologico” di tipo investigativo.
C) A destabilizzare ulteriormente c’è un altro aspetto, di cui si parla ancora troppo poco, rispetto ai seri rischi che ne possono derivare. Infatti, anche se il Cardiologo venisse coinvolto attivamente nella costruzione di questa scatola o, diciamo, che addirittura fosse lo stesso Cardiologo a costruire la scatola, ciò nonostante e a totale sua insaputa, le AI possono rimanere vittima di quello si può definire, prendendo in prestito un termine dalla psicologia, una sorta di bias cognitivo. Le AI sono strumenti costruiti per ottenere il massimo risultato in qualsiasi modo e siamo noi umani a chiedergli di fare questo, questo può indurre le AI a prendere quelle che noi uomini chiameremmo scorciatoie. Infatti loro guardano solo alla cosa più ovvia che correli con quello che gli abbiamo detto di cercare, indipendentemente dal fatto che ciò sia plausibile o fisiopatologicamente sensato. Ad esempio potrebbero concentrarsi su qualche dettaglio tecnico (la sigla dello strumento utilizzato) o grafico (la firma di un medico nel referto). Questo può generare nelle classificazioni o clusterizzazioni dei fortissimi bias, dei quali ci possiamo accorgere solo troppo tardi nel momento della messa in pratica in un constesto “real-world”. Quindi pur essendo tecniche che aprono alla possibilità di scoprire nuovi approcci o di clusterizzare i pazienti con modalità assolutamente innovative, è molto difficile che questa modalità di approccio spinga a breve il mondo cardiologico (inevitabilmente legato ad una modalità di approccio di tipo “fisiopatologico”) alla sua incorporazione nella pratica clinica. Anzi richiamandolo invece a mezzi più conosciuti e che gli diano più affidabilità a discapito dell’accuratezza, come la cara vecchia amica, la regressione lineare. Certamente esistono soluzioni ad entrambi i problemi: si chiamano “interpretability” e fortissimo know-how di settore. Quindi per uno sviluppo ragionato di una AI è necessario una componente fondamentale: il Cardiologo. È lui che è chiamato a fare un passo verso questo mondo di AI, perché solo loro come depositari della conoscenza possono diventare in ultima istanza gli “investigatori” ed i “revisori” (come facciamo per gli articoli scientifici) di trial clinici di sicurezza ed efficacia dell’AI (allo stesso modo dei farmaci o dei device). E fino a quando ciò non sarà quotidianità, difficilmente i Cardiologi saranno portati a incorporare nella pratica clinica “per fede” tecniche di supporto basate sulla AI.
D) Per fare entrare l’AI in Cardiologia non basta (e già questo è un problema) una rivoluzione culturale (studio, partecipazione all’attività di ricerca, formazione) ma serve un confronto continuo multiprofessionale e multidisciplinare con gli esperti del settore. Questo è un altro punto critico. Nel nostro mondo ospedaliero (forse un po’ meno in quello universitario) non è facile si creino le condizioni di un lavoro quotidiano in team composti da cardiologi, statistici, data manager, programmatori sull’AI.
E) È assolutamente necessario che tutto quello che viene proposto non solo sia perfetto dal punto di vita tecnologico, ma abbia una dimostrazione scientifica di superiorità in termini di efficienza nel formulare una diagnosi, efficacia nel stratificare una prognosi e definire il migliore trattamento, sicurezza per il paziente e non ultimo costo-efficacia, perché se il prezzo è una moltiplicazione degli esami e delle visite ovviamente non sarebbe proponibile. In altri termini dobbiamo chiederci se il sistema affiancato al medico sia meglio rispetto al medico da solo. L’altro problema è quello che per poter supportare le decisioni cliniche (o addirittura per aspirare ad una totale autonomia decisionale) è necessaria la certificazione come device medico. Ed anche qui non vedo sempre lineare la sua approvazione, immaginando che parliamo di strumenti che “stanno imparando”. Un ultimo problema, forse il più grande, è che la velocità con cui si sviluppano queste tecniche è enormemente superiore a quella del nostro mondo medico per progettare, fare approvare, arruolare, seguire, analizzare e pubblicare un trial clinico, che nel momento in cui viene pubblicato e magari incorporato nelle Linee Guida sarebbe già vecchissimo per le tecniche in uso anni dopo la sua pianificazione. Occorre che queste procedure siano più agili e rapide, se non si vuole che il mercato faccia da solo.
F) Il problema delle fonti di dati è altrettanto critico ed uno dei principali limiti, a mio parere, allo sviluppo di questi processi. Possono essere piccoli, non generalizzabili (di un singolo centro o di una piccola regione), venire da lontano (basati su dataset di paesi molto diversi come gli Stati Uniti), le “etichettelabel” possono essere deboli (diagnosi errate), le integrazioni tra diversi database sono complesse (principalmente per problemi di privacy e consenso al loro utilizzo), sono incompleti (pieni di missing), o non strutturati (il fascicolo elettronico contiene dati testuali per la grande parte non utilizzabile con tecniche standard). Un’altra grande carenza delle nostre fonti dati è la generale mancanza di integrazione tra i dati amministrativi, ambientali, sociodemografici, ecc. e le nostre cartelle cliniche, che in genere, oltre a contenere dati prevalentemente non strutturati, vivono del tutto separate dal resto delle fonti di dati sociosanitari. Per attuare questi processi innovativi il Sistema Sanitario Nazionale va completamente riprogettato, modificando le attuali reti informatiche, le cartelle cliniche, la normativa della pratica medica. La stragrande maggioranza delle aziende sanitarie non dispone nemmeno in prospettiva dell’infrastruttura di dati necessaria per raccogliere i parametri necessari per addestrare gli algoritmi in modo da “adattarsi” alla popolazione e/o ai modelli di vita locali e prevenire distorsioni.
G) L’ultima cosa che mi immagino è che un giorno l’AI possa sostituire il Cardiologo nella sua pratica clinica. La ritengo altamente improbabile, se non del tutto impossibile. Molte delle decisioni che i medici prendono quotidianamente sono incredibilmente difficili e richiedono un approccio ben più complesso rispetto a quello offerto dall’utilizzo dell’intelligenza artificiale nell’elaborazione dei dati. Un approccio che tiene conto oltretutto di variabili di contesto sociale, assistenziale, dell’empatia del rapporto medico paziente, della sua aderenza ai programmi, delle sue aspettative, difficilmente riassumibili o “calcolabili” in forma numerica. Certamente sia i medici che l’AI infatti possono commettere degli errori ma è la somma delle loro intelligenze che conta. La supervisione umana rimane fondamentale se vogliamo fare davvero la differenza nella cura dei pazienti. Un ultimo aspetto riguarda le responsabilità che alla fine non può che rimanere al medico. Difficile immaginare che se il sistema sbaglia la diagnosi o le indicazioni sul trattamento da prescrivere la colpa sia di chi ha sviluppato il sistema o di chi l’ha commercializzato o dell’Ospedale che l’ha acquistato.
H) L’OMS ha pubblicato il documento “Etica e governance dell’intelligenza artificiale per la salute”. Nel documento sono elencati i principi da osservare per garantire che l’intelligenza artificiale operi nell’interesse pubblico: mantenimento del controllo umano dei sistemi e delle decisioni mediche; tutela della privacy e della riservatezza dei pazienti; verifica dei requisiti di sicurezza, accuratezza ed efficacia; formazione, utilizzo appropriato e responsabilità di chi ne fa uso, equità di accesso ed utilizzo senza discriminazioni, rigoroso monitoraggio del suo utilizzo effettivo, per rispondere in modo adeguato e appropriato alle aspettative e ai requisiti. Probabilmente tutti questi problemi e difficoltà sono alla base della lentezza con cui stiamo adottando queste tecniche e certamente la strada per una implementazione sistematica del suo utilizzo da parte del clinico è ancora lunga. Ma il processo è inevitabile. La possibilità di derivare dal fascicolo sanitario o dalla cartella clinica una serie di “score di rischio” o “indicazioni di processo”, o ricevere dall’ecografo o dall’ECG o da qualsiasi altro strumento una qualche informazione “nascosta” rispetto a quelle “visibili”, è molto allettante e forse al giorno d’oggi imprescindibile. L’incorporazione responsabile da parte dei Cardiologi non “esperti” (quasi tutti…) di queste tecniche passerà attraverso la partecipazione attiva o almeno culturale allo sviluppo dell’AI, alla verifica del suo funzionamento in trial clinici simili a quelli che siamo abituati a leggere e su cui basiamo le nostre convinzioni, dall’incorporazione nelle Linee Guida pertinenti, con tanto di classe di raccomandazione e livello di evidenza.
Bibliografia
1) Obermeyer Z, Lee TH. Lost in thought. The limits of the human mind and the future of medicine. N Engl J Med 2017; 377: 1209-11.
2) Quer G, Arnaout R, Henne M, Arnaout M. Machine Learning and the future of cardiovascular care. JACC 2021; 77: 300-13.
3) Akyea RK, Kai J, Qureshi N, Abdul Hamid H, Weng SF. Secondary prevention of cardiovascular disease: Time to rethink stratification of disease severity? Eur J Prev Cardiol. 2019; 26: 1778-1780.