L’esperienza di un Cardiologo intensivista
Claudio Bilato intervista Nicola Gasparetto, responsabile dell’UTIC all’Ospedale di Treviso dove è stato recentemente eseguito il primo prelievo di cuore da donatore cadavere in Italia
Ho conosciuto Nicola fin dall’inizio del suo percorso formativo. Lui era un giovane specializzando in Cardiologia e io il responsabile della Cardiologia Degenze della Clinica Cardiologica di Padova. Fin da subito si è rivelato un medico attento, puntiglioso e colto, qualità fondamentali per dedicarsi alla Cardiologia intensiva, branca di cui Nicola si è presto innamorato e a cui dedica gran parte delle proprie energie professionali. Da allora di tempo ne è passato e ormai Nicola è diventato un Cardiologo intensivista di prim’ordine, di grande esperienza e di completa maturità clinica. Recentemente abbiamo avuto modo di incontrarci e mi ha raccontato la sua esperienza e il suo coinvolgimento attivo nel primo prelievo di cuore da donatore cadavere in Italia. Ne è nata una pseudo intervista che vi proponiamo, consapevoli che tra non molto tale strategie diventeranno comuni negli Ospedali italiani.
Nicola, è echeggiata la notizia che l’11 Maggio 2023 a Treviso è avvenuto il primo prelievo di cuore da donatore cadavere in Italia. Come siete arrivati a questo?
Il percorso non è stato semplice ma pensando alla magnitudo dell’evento neppure così complesso! Il primo DCD (Donation after Circulatory Death) a Treviso era stato portato a termine con successo il 23 Agosto 2022 su forte volontà del Direttore dell’Anestesia e Rianimazione dell’Ospedale Ca’ Foncello di Treviso, il Dott. Paolo Zanatta. Il Dott. Zanatta, forte dell’esperienza maturata durante la direzione della Neuroanestesia dell’Ospedale di Verona, dopo identificazione del paziente potenzialmente eleggibile, era riuscito ad organizzare tutto il processo nell’arco di pochi giorni. Una “macchina da guerra”: oltre 20 professionisti coinvolti che spesso devono lavorare contemporaneamente ma rispettando gli spazi e il lavoro degli altri. Io avevo il compito di eseguire l’ECG di 20 minuti che accertasse la morte cardiaca, rilevare i tempi e dichiarare la morte del paziente. In quella prima occasione il paziente aveva donato solo il fegato ma per il nostro Ospedale era stato un grande traguardo. Direi una “palestra” che ci ha insegnato, più di qualsiasi altra situazione lavorativa, come l’unione fa la forza e come il processo sia una “catena” in cui nessun anello deve spezzarsi.
Ma da questo al prelievo di cuore il passaggio non è così automatico!
Assolutamente no! Ricordo che nelle fasi preparative del primo DCD di Agosto 2022 nei corridoi dell’Ospedale il Dott. Zanatta mi sussurrò: “arriveremo al cuore, vedrai!”. E io impietrito non capivo come ciò potesse realizzarsi. Effettivamente aveva ragione: al cuore ci siamo arrivati! Il prelievo di cuore da cadavere è una pratica già diffusa da diversi anni negli altri paesi del mondo compresi alcuni europei. In questi paesi la strada è più semplice in quanto la legislazione prevede la dichiarazione di morte cardiaca dopo solo pochi minuti (ad esempio nei paesi anglosassoni 5 minuti). Logicamente la sofferenza ischemica del cuore è minima in pochi minuti. In Italia, dove la legge prevede che la morte cardiaca deve essere dichiarata dopo l’assenza di attività elettrica per 20 minuti, il percorso è più difficoltoso e non privo di possibili intoppi. Essere certi di una ripartenza efficace del cuore dopo 20 minuti di asistolia non è scontato.
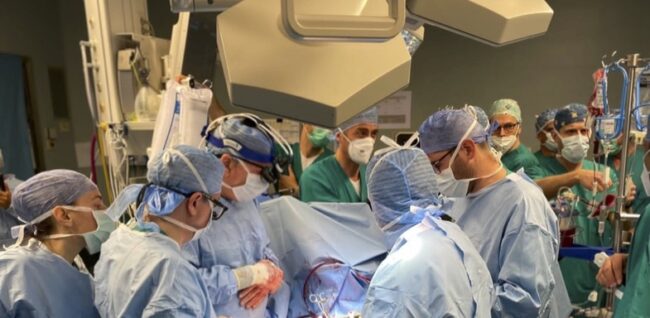
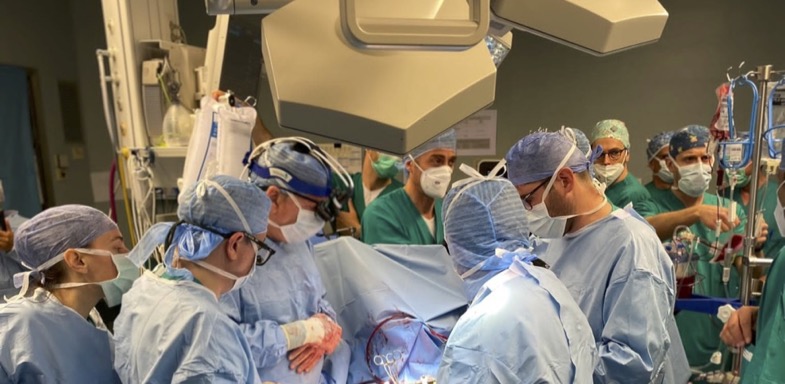
Praticamente, come è avvenuto il prelievo del cuore?
Dopo i 20 minuti di asistolia, peraltro preceduti da più di 20 minuti di attività elettrica senza polso (quindi 42 minuti di tempo totale di ischemia miocardica) il torace è stato aperto per poter, in brevissimo tempo, eseguire la cannulazione del cuore e l’avvio della circolazione extracorporea potenzialmente in grado di far ripartire il cuore. Questo processo è stato eseguito brillantemente dall’equipe dei trapianti di cuore di Padova diretta dal Prof. Gino Gerosa in concerto con l’Equipe cardiochirugica trevigiana diretta dal Dott. Giuseppe Minniti. Una volta che il cuore è ripartito (peraltro a ritmo sinusale spontaneo) nel torace aperto del donatore, il mio compito è stato seguire passo passo, mediante ecografia transesofagea, l’evoluzione della funzione cardiaca con percentuali variabili di supporto della circolazione extracorporea fino a sospensione della stessa. Questo processo è durato circa due ore e solo dopo aver avuto la certezza di una buona funzionalità biventricolare in assenza di supporto meccanico, il cuore è stato fermato, con la routinaria metodica della cardioplegia e prelevato per poter essere trasportato a Padova dove lo aspettava il ricevente già con il torace aperto.
Ma qual è la difficoltà maggiore in questo percorso?
Sicuramente non è tanto la parte tecnica, che affrontata da bravi professionisti non è così complessa, ma il tenere distinti due processi importantissimi quali la morte che sopraggiunge per la limitazione dei trattamenti per futilità ed il procurement; ogni medico infatti dovrebbe essere consapevole del fatto che la donazione dopo la morte dovrebbe essere offerta a tutti come parte integrante del percorso di fine vita così come molte delle nostre linee guida affermano. La donazione non ha valore solo per il grande beneficio del soggetto ricevente ma anche per il rispetto del diritto all’autodeterminazione del donatore e per l’alto valore che riveste per i famigliari nel momento della perdita del loro caro. Nel percorso del DCD l’elemento cruciale è la certezza dell’impossibilità di recuperare il paziente ad una minima e soddisfacente qualità di vita, in altre parole la certezza della prognosi neurologica severa bilanciata con le volontà del paziente e le aspettative della famiglia che comprende l’appropriatezza di un percorso di fine vita con dignità e senza stress. Solo ed esclusivamente dopo la condivisione di un percorso di fine vita un altro team, quello che si occupa di procurement, può offrire ai famigliari la possibilità di donare. Le due equipe, quella che si occupa della cura e del fine vita e quella che si occupa di procurement sono e devono essere funzionalmente e strutturalmente separate per evitare qualsiasi possibile conflitto d’interessi; a volte capita che i familiari desiderino anticipare una volontà donativa ai curanti, chiedono se è possibile nel rispetto della volontà del loro caro; in questo caso l’equipe curante anticipa l’intervento del team di procurement, un team costituito da professioni molto esperti in questo campo in grado di dare il massimo valore alle istanze della famiglia nel rispetto delle volontà del loro caro.
Come ti sei trovato a far parte del gruppo di lavoro che ha portato al primo prelievo di cuore dopo DCD?
Lavorando nell’ambito intensivo è fondamentale creare il giusto rapporto di fiducia e collaborazione con i colleghi specialisti di cui hai più bisogno. Per il Cardiologo Intensivista l’Anestesista è una figura importante e preziosa. In questi 9 anni di lavoro a Treviso si è creato un bellissimo rapporto con i colleghi anestesisti che mi ha permesso più volte di collaborare con loro non solo nell’attività clinica quotidiana (in quanto consulente delle Terapie Intensive) ma anche nell’ambito della ricerca. Il Dott. Zanatta peraltro lo conoscevo già quando era dirigente medico a Treviso prima di intraprendere l’esperienza di Direttore a Verona e si era creata una grossa stima reciproca tanto che, quando lui è andato a Verona, mi ha consegnato con grande fiducia il suo “gioiello” più prezioso: la macchina per esecuzione di elettroencefalogramma e potenziali evocati che ho usato e custodito gelosamente in questi anni prima del suo ritorno. Tutto questo naturalmente è stato possibile grazie alla fiducia dimostrata dal Direttore della Unità Operativa Complessa di Cardiologia dove lavoro, il Dott. Carlo Cernetti che mi ha consegnato le “chiavi” dell’area intensiva cardiologica che custodisco gelosamente e cerco di gestire nel miglior modo possibile per dare il massimo ad ogni singolo paziente che necessita delle nostre cure.
Cosa hai provato in tutte le fasi del DCD?
Sicuramente nelle fasi precedenti e durante il DCD la mia mente era pervasa da una fortissima tensione che è schizzata a 1.000 durante l’ECG di 20 minuti dove il silenzio in sala operatoria era tombale, gli occhi erano tutti su di me. Credetemi: i 20 minuti più lunghi della mia vita! Di tanto in tanto i cardiochirurghi, già completamente lavati e pronti per intervenire, mi chiedevano: “quanto manca?”, e lì le gambe tremavano, ogni minimo errore, in quella fase tempo dipendente poteva inficiare il lavoro di tutti. Solo dopo che, oltre 12 ore dopo, tutto era finito e abbiamo avuto la notizia che il ricevente a Padova stava bene ed era uscito dalla sala operatoria senza supporto meccanico, si è scatenata in me una fortissima emozione ed eccitazione. Il 14 novembre 1985 fu eseguito a Padova il primo trapianto di cuore in Italia da parte del Prof. Gallucci: il donatore era un giovane trevigiano. 38 anni dopo, l’11 maggio 2023, il primo prelievo di cuore da cadavere in Italia è stato nuovamente eseguito dall’equipe di Padova a Treviso: stesso percorso, traguardi simili. Sono emozionato dall’idea di poter raccontare alle future generazioni di Cardiologi come è andata quella giornata, un evento che naturalmente ha segnato la storia dei trapianti cardiaci e che, da una stima, pare possa aumentare del 30% i potenziali cuori trapiantabili. La gioia più grande in me è sapere che questa metodica, che già è in corso di perfezionamento, potrà diffondersi a breve nei diversi Ospedali italiani e che porterà a ridurre i tempi in lista di attesa per trapianto e a ridurre i pazienti in lista. Un “piccolo” passo che impatterà enormemente nella storia della trapiantologia cardiaca e non.